Принципы ультразвукового исследования селезёнки
Принципы ультразвукового исследования селезёнки
Результаты исследования селезёнки у здоровых людей
Селезенка располагается под диафрагмой, в левой половине брюшной полости Продольная ось селезенки располагается преимущественно параллельно ребру X.
Селезенка состоит из поддерживающей соединительной ткани и паренхимы. Покрывающая ее фиброзная капсула также относится к соединительной ткани. От капсулы внутрь селезенки отходят трабекулы, образующие крупную сеть.
Ультразвуковое исследование селезенки предпочтительнее выполнять натощак, однако его можно производить и вне связи с приемом пищи. У пациентов с выраженным метеоризмом следует в течение 3 дней применять адсорбирующие лекарственные средства и бесшлаковую диету. Целесообразность этих мероприятий очевидна, так как в непосредственной близости от селезенки располагается желудок и селезеночный угол толстой кишки.
Селезенка визуализируется в положении пациента лежа на правом боку с задержкой дыхания на глубоком вдохе. Датчик помешают параллельно межреберному промежутку так, чтобы избежать помех от акустической тени, идущей от ребер. Селезенку тщательно обследуют от диафрагмальной поверхности до уровня воротных сосудов.
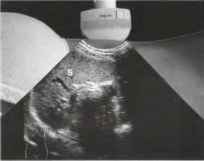
Рис. 1 Датчик размещается в межреберном пространстве выше левого бокового отдела живота и наклоняется в сторону головного конца и медиально, таким образом, чтобы визуализировать селезенку (S) в ее продольном срезе. Верхний полюс селезенки определяется на левой части снимка, нижний полюс - на его правой части. Датчик ротируется, смещается и наклоняется до тех пор, пока не будет получен максимальный диаметр. Определяется длина селезенки и ее толщина на уровне ворот.
Обычно сагиттальное сканирование через переднюю брюшную стенку не дает хороших результатов из-за наложения желудка и петель кишечника на проекцию селезенки. Но в случае спленомегалии этот доступ достаточно информативен. При этом трансдьюсер помещают по срединной пинии живота сразу под реберной дугой и перемещают его плавными движениями влево на 0,5-1.0 см. делая ряд параллельных сечений до наружного края селезенки. Затем трансдьюсер перемещают в горизонтальное положение, в поперечную плоскость сканирования, и переводят его с такими же интервалами от реберного края до нижнего контура селезенки. При неизмененной селезенке достаточно четкое ее изображение может быть получено лишь при косом сканировании, осуществляемом в области левого подреберья, параллельно краю реберной дуги. Для лучшей визуализации используют ряд приемов: глубокий вдох, надувание живота, наклоны трансдьюсера относительно тела пациента.
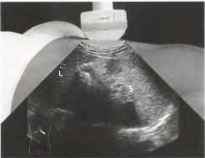
Рис. 2 . Для получения изображения в левой косой подреберной плоскости из положения в поперечной плоскости средней части живота датчик смещается в положение под левой реберной дугой. Печень (L) визуализируется в левой части снимка. Селезенка (S) определяется кзади и латерально в правой части снимка, при этом отображаются ее истинная ширина и уменьшенный продольный диаметр
Если вдох слишком глубокий, легкое расправляется вниз в диафрагмальный угол и закрывает поддиафрагмальную часть селезенки. В этом случае стоит попробовать «прием занавески», попросив пациента после глубокого вдоха медленно выдыхать до тех пор, пока не появится изображение селезенки. Подобно занавеске легкое над селезенкой отодвигается, смещаясь назад и вверх. Во время этого неравномерного смещения надо дождаться момента, когда акустическая тень от легких перестанет мешать визуализации селезенки. В этот момент следует попросить пациента задержать дыхание. Иногда селезенка видна в положении лежа на спине лучше, чем на правом боку. При небольших размерах органа или затруднениях его визуализации можно попросить пациента поднять левую руку в положении лежа на спине или лежа на правом боку и провести исследование на полном вдохе, в этом случае расширяются межреберные промежутки, что облегчает визуализацию селезенки.
Эхографически селезенка выглядит серповидным органом, который ограничен высокоэхогенным линейным эхосигналом, происходящим от ее капсулы. Размеры селезенки могут быть уменьшенными за счет наличия дополнительной селезенки, которая может располагаться в левом подреберье или в другом месте. Добавочные селезенки — явление весьма интересное и давно известное в медицине. В процессе эмбрионального формирования селезенки трещины, складки и борозды иногда бывают настолько глубокими, что могут привести к перешнуровке части органа. Маленькая, величиной с вишню, добавочная селезенка, располагающаяся в воротах органа, не является особым отклонением от нормы, однако обнаружить ее довольно трудно. Эхографически она визуализируется в виде округлой или овальной структуры, сходной по строению и эхогенности с основной селезенкой. Обычно это случайная находка, хотя при некоторых гематологических заболеваниях она гипертрофируется, достигая значительных размеров — 5 см и более, и может быть при этом источником болей в животе.
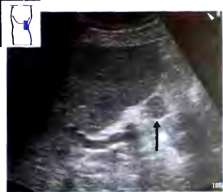
Рис. 3. Добавочная долька селезенки (^). Небольшая округлая добавочная долька селезенки имеет ту же эxoгенность, что и паренхима селезенки.
Наружная выпуклая поверхность прилегает к реберной части диафрагмы, а внутренняя, вогнутая, обращена к органам брюшной полости. Передний конец, чаще заостренный, примыкает к желудку, а задний, более округлый, обращен к левой почке и надпочечнику. Примерно посередине внутренней поверхности селезенки находятся ворота с сосудами и нервами. Селезеночная вена в норме визуализируется как анэхогенный тяж, ее диаметр довольно изменчив, не имеет четкого возрастного различия, но не должен превышать 5 м
- В норме селезенка всегда имеет гипоэхогенную эхо-структуру.
- Селезенка имеет серповидную или клиновидную форму на продольном срезе
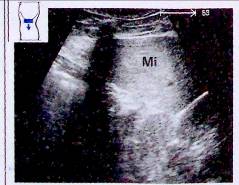
Рис. 4. Обнаружение селезенки (Mi) на боковом сечении;
и овальную - на поперечном (левая подреберная плоскость, селезенка видна лишь на снимке с увеличением).
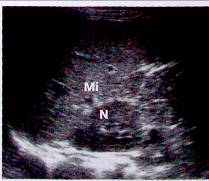
Рис. 5. срез сделан немного кпереди. Видны селезенка (Mi) и верхний полюс почки (N);
- Висцеральная поверхность селезенки прилегает к левой почке, надпочечнику и хвосту поджелудочной железы.
- Селезенка имеет ровные края, однако в области ворот может иметь борозды (зазубренный край).
- Нормальные размеры: длина <110 м, толщина <50 мм, ширина <70 мм.
Диффузная спленомегалия
Многие заболевания сопровождаются диффузным увеличением селезенки. Дифференциальный диагноз следует проводить не только с портальной гипертензией на фоне цирроза печени, но также с вирусными инфекциями, например, мононуклеозом.
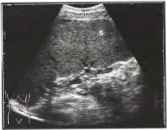
Рис. 6. Спленомегалия при врожденном фиброзе печени Селезенка (S) увеличена заметно для худощавого пациента, ее размеры составляют 16 см в длину и 6 см в толщину.
Патология печени при циррозе и активном гепатите в 75% случаев сопровождается изменениями селезенки, результатом чего является развитие спленомегалии. Уже в начальной стадии портальной гипертензии отмечается увеличение диаметра селезеночной вен. С течением времени наступает фиброз паренхимы селезенки с негомогенным усилением эхоструктуры.
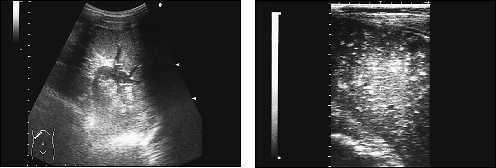
|
Рис. 7. Спленомегалия. Расширенные |
|
Рис. 8. Эхограмма фиброзных изменений в |
|
внутриселезеночные сосуды. |
|
селезенке. Спленомегалия при циррозе |
|
|
|
печени. |
Кроме того, к спленомегалии могут приводить все заболевания, сопровождающиеся ускоренным разрушением эритроцитов, например, гемолитическая анемия и истинная полицитемия. Так как патологический процесс при гемолитических анемиях и наследственном микросфероцитозе связан с состоянием эритропоэза и ретикулогистиоцитарной системы, т.е. красной пульпы, то селезенка имеет неизмененную эхогенность паренхимы. Размеры ее могут колебаться в значительных пределах.
Спленомегалия — типичное проявление системных заболеваний крови, например, острого или хронического лейкоза, но также может быть обнаружена при ревматологических, иммунологических заболеваниях и болезнях накопления. Хронический миелолейкоз относится к миелопролиферативным заболеваниям, в основе которых лежит лейкозная трансформация гемопоэтической стволовой клетки, общей для гранулоцитов, мегакариоцитов и эритроцитов. Спленомегалия при этом заболевании, по данным некоторых авторов, наблюдается у 94% больных, изменяется эхоструктура органа, причем при прогрессировании опухолевого процесса в паренхиме как печени, так и селезенки регистрируются соединительнотканные разрастания и очаги фиброза.
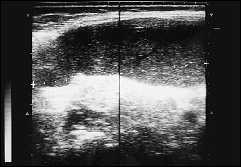
Рис. 9. Хронический миелолейкоз — спленомегалия.
Спленомегалия не всегда свидетельствует о патологическом состоянии, поскольку многие заболевания оставляют после себя небольшое или умеренное увеличение селезенки, например, мононуклеоз. Увеличение селезенки начинается с округления ее нормальной серповидной формы и может прогрессировать до так называемой «гигантской селезенки». Значительно увеличенная селезенка может достигать левой доли печени (т.н. «феномен поцелуя»). Иногда добавочная селезенка может достигать значительных размеров.
Селезенка довольно быстро реагирует на различные инфекции, которые могут вызвать ее острое воспаление. Эхографическая картина острого спленита, особенно при септических состояниях, сопровождается увеличением размеров селезенки, округлением ее концов; эхоструктура сохраняет однородную мелкозернистость, эхогенность ее обычно остается неизменной или несколько возрастает. В ряде случаев, возможно, выявить очаги острых некрозов в виде небольших анэхогенных образований. При хроническом течении инфекционного процесса острый спленит переходит в хронический. При хронических спленитах размеры селезенки остаются увеличенными вследствие разрастания фиброзной ткани и эхогенность паренхимы возрастает.
Если при абдоминальном сонографическом исследовании выявляется спленомегалия, следует подумать о системном заболевании крови и обследовать все области, где имеются лимфатические узлы, чтобы обнаружить возможную лимфаденопатию.
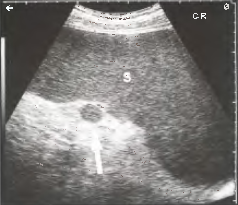
Рис. 10. Выраженная спленомегалия с гомогенной эхо-структурой паренхимы селезенки (S) при неходжкинской лимфоме. Стрелка указывает на дополнительную селезенку. (NB: на этом снимке и на остальных снимках, представленных далее в этой главе, датчик переворачивался на 180°.)
Кроме того следует исключить портальную гипертензию путем измерения внутреннего просвета селезеночной, воротной и верхней брыжеечной вен и поиска венозных коллатералей. Размеры селезенки должны быть тщательно измерены. Только имея базовые размеры селезенки, можно помощью контрольных исследований установить какую-либо динамику роста. При проведении первичного исследовании уже следует учитывать вопросы, которые возникнут при контрольных исследованиях, например, определение динамики роста в процессе проводимого лечения. Ни размер, ни эхогенность селезенки не позволяют сделать выводы о природе лежащего в основе заболевания
В целом при спленомегалии селезенка имеет
· длину >12 см и ширину 5 см;
· диффузные изменения обычно с однородной эхо-структурой;
· увеличение полюсов селезенки;
· акцентуация сосудов селезенки.
Очаговые поражения селезенки
Очаговые поражения селезенки
Возможной причиной снижения эхогенности отдельных областей паренхимы селезенки может быть очаговая лимфоматозная инфильтрация. При неходжскинской лимфоме эти лимфоматозные инфильтраты могут располагаться в селезенке диффузно, создавая неоднородную картину.
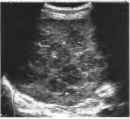
Рис. 11. Высокозлокачественная неходжкинская лимфома селезенки (S).
Врожденные (дисонтогенетические) кисты селезенки довольно редки и сонографически не отличаются от кист печени, поэтому их иллюстрации здесь не приведены. Приобретенные кисты селезенки обычно развиваются после травмы или инфаркта. Как и при кистах печени, внутренние перегородки предполагают паразитарную природу. Вне зависимости от расположения и величины, все кисты имеют общие ультразвуковые признаки. Типичная киста обычно представлена круглым или овальной формы образованием с гладкими, хорошо различимыми нежными стенками и анэхогенным содержимым. Дальний контур кист определяется более четко, чем передний, а непосредственно за ним возникает так называемый эффект дистального усиления, лучше визуализируемый при работе с минимальным усилением. Внутренняя структура кист сравнивается с изображением неизмененного желчного пузыря.
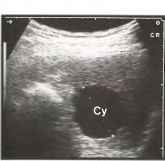
Рис.12. Маленькая бессимптомная анэхогенная киста селезенки (Су).
Обладая всеми основными эхографическими признаками полостного образования, эхинококковые кисты имеют ряд особенностей. Главным является наличие множественных дочерних кист и перегородок или мембран в виде складок, возникающих вокруг материнской кисты. Так же, как и в других органах, вид паразитарной кисты селезенки варьирует в зависимости от степени ее зрелости. Часто встречающийся однокамерный эхинококк визуализируется как типичное полостное образование, и его распознавание представляет известные трудности, если отсутствует изображение сколекса внутри кисты. При наличии зрелых эхинококковых кист с множественными дочерними образованиями и пристеночными кальцинатами структура может приобретать вид солидного образования.
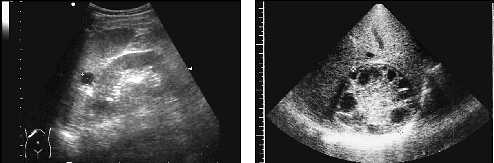
Рис. 13. Эхинококковая киста селезенки.
Выявление гематомы селезенки может оказаться трудным, поскольку свежее кровотечение изоэхогенно по отношению к окружающей паренхиме селезенки. Обычно эхогенность вытекшей из сосудов крови уменьшается в течение нескольких дней, и подострые или старые гематомы хорошо визуализируются как гипоэхогенные объемные образования.
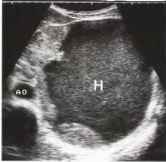
Рис. 14. Большое посттравматическое кровоизлияние в селезенку (Н), занимающее почти весь орган. АО - аорта.
Разрыв селезенки характеризуется следующими эхографическими признаками: прерывистостью контура, возникающего вследствие разрыва капсулы органа, выявлением двойного контура с эхонегативной структурой (наружный из них соответствует капсуле, внутренний — паренхиме с кровью), спленомегалией. признаками гематомы и увеличением размеров селезенки в динамике.
Разрывы паренхимы без повреждения капсулы могут вначале вызвать нераспознаваемые подкапсульные гематомы. Риск таких гематом заключается в позднем спонтанном разрыве капсулы, что приводит к массивному кровотечению в брюшную полость. Более 50% этих, т.н. «поздних» разрывов селезенки наблюдается в течение 1 недели после травмы, поэтому рекомендуется, по крайней мере, в течение этого промежутка времени делать несколько контрольных исследований.
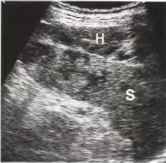
Рис. 15. Спонтанное образование подкапсульной гематомы (Н) у пациента с ветряночным сепсисом. S - селезенка.
Пациентов с острой травмой живота и груди следует обследовать на наличие свободной жидкости в закрытых пространствах и ниже диафрагмы. а также около селезенки и печени. Необходимо тщательно обследовать селезенку для выявления двойного контура вдоль капсулы (подкапсульная гематома?) и гетерогенных участков в паренхиме, чтобы не пропустить возможный разрыв селезенки.
Наконец, в селезенке могут обнаруживаться эхогенные очаги. Они могут представлять редко встречающиеся гемангиомы селезенки или более частые кальцифицированные гранулемы, наблюдающиеся при туберкулезе или гистоплазмозе.
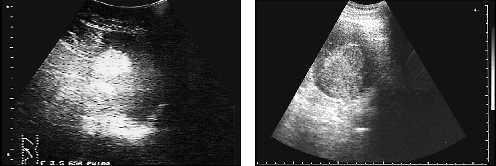
Рис. 16. Гемангиома селезенки.
Очаги некрозов в процессе обратного развития могут кальцифицироваться. Кальцификаты единичные и множественные визуализируются в виде мелких гиперэхогенных образований, иногда с акустической тенью. Кальцификаты могут обнаруживаться у лиц. перенесших брюшной тиф. сепсис, малярию. Кальцификаты селезенки могут также обнаруживаться при циррозе печени. В селезенке может быть множество эхогенных очагов. Такая картина носит название «звездное небо».
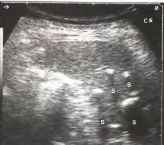
Рис.17. Множественные кальцинаты внутри селезенки у пациента, не имеющего симптоматики. S - акустические тени.
Абсцессы и метастазы селезенки встречаются редко, имеют разнообразную сономорфологию, которая частично зависит от длительности их существования и этиологии. Не существует простых и надежных дифференциально-диагностических критериев, поэтому рекомендуется обращаться к справочникам. Абсцессы селезенки развиваются как осложнение инфарктов селезенки, могут быть следствием общей гнойной инфекции, генерализованных не поддающихся лечению инфекционных болезней. Важную в клиническом отношении группу представляют абсцессы, возникающие при бактериемии на фоне эндокардита или сальмонеллеза, при инфицировании субкапсулярных гематом. Причиной развития абсцесса селезенки может служить и прорыв в нее поддиафрагмального абсцесса. Разнообразие формы абсцесса связано с определенной стадией его развития. Для формирующегося абсцесса характерны недостаточно четкие прерывистые границы. При сформированном абсцессе стенки образования становятся более четкими, неровными, неоднородными по толщине и акустической плотности. Еще более сложна внутренняя структура образования, зависящая от вида, величины, фазы развития абсцесса и наличия реактивного воспаления в виде соединительнотканной или грануляционной ткани вокруг.
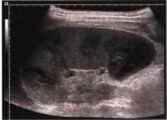
Рис. 18. Абсцесс селезенки: гипоэхогенное образование селезенки с нечеткими границами.
Структура абсцессов варьирует от анэхогенного содержимого с эффектом дистального усиления до эхопозитивного, сходного с характеристиками солидного тканевого образования. В области абсцесса часто определяются внутренние перегородки, мелкие пузырьки газа. Но главным является возможность дифференцировки слоев гноя разной эхогенности, меняющих свое взаимоположение при изменении положения тела пациента. Наличие плотных некротических масс в полости распада затрудняет дифференциальный диагноз абсцесса с гематомами и метастазами селезенки.
В ряде случаев для диагностики и лечения абсцессов селезёнки используется их пункция и дренирование.
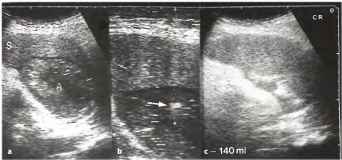
Рис. 19. а-с Лечебная тонкоигольная аспирация и дренирование, а Четко очерченное округлое образование внутри селезенки с неоднородной внутренней эхо-структурой, b Диагностическая тонкоигольная аспирация содержимого абсцесса. На местоположение иглы указывает эхо-сигнал от ее кончика, с Содержимое абсцесса (140 мл) было эвакуировано с лечебной целью. S - селезенка, А - абсцесс.
Инфаркт селезенки может наблюдаться при спленомегалии с нарушенным кровоснабжением. Размеры инфаркта зависят от калибра закупоренного сосуда и могут занимать до одной трети селезенки. Инфаркт в острой стадии выглядит как клинообразный участок с нечеткими контурами и сниженной эхогенностью, расположенный на периферии селезенки. Иногда в проекции инфарктного участка определяются множественные тонкие линейные эхосигналы происходящие от газа.
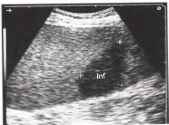
Рис. 20. Небольшой гипоэхогенный клиновидный участок инфаркта селезенки (Inf) на фоне миелопролиферативного заболевания.
В более поздней стадии и в процессе организации и рубцевания зоны инфаркта отмечается более четкое отграничение ее и повышение эхогенности. В ряде случаев в зоне инфаркта визуализируются гиперэхогенные сигналы — отложения солей кальция, и поэтому она лоцируется как образование мозаичной акустической плотности. В результате перенесенного инфаркта контур селезенки как бы втягивается в месте формирования рубца и склерозирования и эта зона характеризуется повышенной эхогенностью. Иногда на месте инфаркта формируется киста, может наблюдаться уменьшение и деформация размеров и формы селезенки, сопровождающиеся повышением эхогенности паренхимы. В результате множественных инфарктов селезенки, например, при серповидно-клеточной анемии может наблюдаться так называемая аутоспленэктомия. По данным радионуклидных методов исследования функциональная активность селезенки отсутствует. Эхографически в зоне проекции селезенки может определяться небольших размеров образование с множественными гиперэхогенными очагами, похожими на старые инфаркты
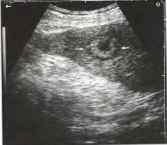
Рис. 21. Единичный эхогенный метастаз в селезенке (стрелки) с периферическим ореолом и центральным разжижением у пациента с карциномой ободочной кишки.
Метастатическое поражение селезенки встречается редко и может сопровождаться ее увеличением. Возможными первичными очагами являются меланома, карцинома толстого кишечника. В подавляющем большинстве случаев метастазы в селезенке визуализируются как гиперэхогенные образования, хотя встречаются и гипоэхогенные.




