Ультрасонография в панкреатологии
Ультрасонография в панкреатологии
Острый и хронический панкреатит
При ультразвуковом исследовании поджелудочная железа выявляется в эпигастральной области кпереди от магистральных сосудов (нижняя полая вена (НПВ), аорта) и позвоночного столба. Маркерами расположения и границ поджелудочной железы являются, прежде всего, сосуды брюшной полости — НПВ, аорта, верхние брыжеечные вена и артерия, располагающиеся ниже тела железы, чревный ствол и его ветви, лежащие краниальнее, селезеночные сосуды, проходящие по задненижней поверхности хвоста, и гастродуоденальная артерия. Нижняя лопая вена в положении поперечного и косого сканирования имеет вид эллипсоидной структуры с коротким передне-задним диаметром и выявляется сразу кзади от изображения головки поджелудочной железы. При продольном сканировании вдоль головки железы нижняя полая вена имеет вид трубчатой структуры с тонкими гиперэхогенными стенками, выявляемой в том же месте — вдоль задней поверхности головки.
В норме поджелудочная железа имеет однородную мелкозернистую внутреннюю эхо-структуру. Она может быть изоэхогенной или несколько гиперэхогенной по сравнению с печенью. В норме на продольных или поперечных сечениях не выявляется каких-либо существенных различий между эхогенностью поджелудочной железы и печени. Нередко поджелудочная железа обладает повышенной эхогенностью, в частности у пожилых людей и лиц, страдающих сахарным диабетом (липоматоз) Это усиливает контраст между поджелудочной железой и гипоэхогенной селезеночной веной. Общими для всех возрастных групп признаками являются ровность и отчетливость контуров, однородность структуры, равномерность распределения эхогенности, четкое разграничение отделов и внутренних структур железы, что, впрочем, не всегда возможно на некоторых группах ультразвуковых приборов, или при недостаточно хорошей подготовке пациента. Ровность контуров железы может иметь некоторые вариации — важное значение имеет четкость отграничения железы от окружающих тканей. Размеры неизмененной поджелудочной железы, измеряемые при ультразвуковом исследовании, соответствуют толщине различных отделов органа. Многие исследователи указывают различные значения максимальных размеров железы, а ряд специалистов считает важным не столько определение абсолютных значений размеров, сколько их сопоставление с остальными признаками. Наиболее правильным считается измерение размеров в перпендикулярном направлении по отношению к передней поверхности каждого из отделов. Размеры поджелудочной железы могут колебаться в значительных пределах — головка может иметь толщину от 11 мм до 30 мм (иногда даже до 32 мм), тело — от 4 мм до 21 мм. хвост — от 7 мм до 28 мм (иногда до 35 мм).
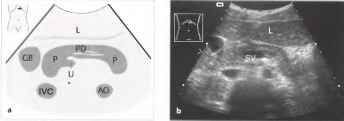
Рис.1. а, b На снимке в верхней поперечной плоскости брюшной полости поджелудочная железа имеет вид гипоэхогенного органа, дугообразно изгибающегося над позвоночным столбом, аортой и нижней полой веной; в поджелудочной железе определяется двустенный эхогенный проток. АО - аорта, GB - желчный пузырь, IVC - нижняя полая вена, L - печень, Р - поджелудочная железа, U - крючковидный отросток, SV - селезеночная вена, PD - проток поджелудочной железы.
Подготовка пациента для ультразвукового исследования поджелудочной железы имеет большое значение, особенно при наличии каких-либо отклонений в строении, расположении, размерах органа или при наличии патологии. Главными условиями остаются также соблюдение правил питания и режима исследования. Для успешного проведения эхографии необходимо соблюдение пациентом следующей диеты: исключение из рациона в течение полутора-двух дней овощей, фруктов, черного хлеба и молочных продуктов, вызывающих нежелательное для исследования вздутие кишечника, ограничение количества растительных соков в день перед исследованием. Само исследование должно проводиться натощак — при воздержании от приема пищи в течение 6-10 часов. В тех случаях, когда исследование проводится не в утренние часы или у больных с инсулинозависимым сахарным диабетом, возможно употребление в пищу несладкого чая и подсушенного белого хлеба. При наличии у пациента нарушения функции или какого-либо заболевания кишечника или органов пищеварительной системы целесообразно проведение медикаментозной коррекции перед исследованием (под контролем лечащего врача). Независимо от наличия или отсутствия острых и хронических дисфункций или заболеваний всем пациентам показано назначение очистительных клизм в предшествующий исследованию день, если нет противопоказаний по характеру заболевания и состоянию больного. Целесообразно также избегать проведения рентгеноконтрастных исследований с барием в предшествующие 24 часа, так как это может привести к затруднению адекватной визуализации поджелудочной железы из-за возможного экранирования ее бариевой массой в желудке или 12-перстной кишке. В неотложных ситуациях, например, когда речь идет об остром панкреатите или его осложнениях, допустимо проведение исследования без длительной предварительной подготовки. Тем более, что сам механизм развития заболевания часто приводит к парезу ободочной кишки. Качество получаемой диагностической информации в этом случае зависит от количества акустических помех от содержимого кишечника и. в первую очередь, газа.
Протокол сканирования
· Исследование выполняется рано утром, натощак.
· Верхняя поперечная плоскость брюшной полости, датчик помещается на уровень мечевидного отростка.
· Для сканирования чревного ствола датчик наклоняется. Основным ориентиром является селезеночная вена, которая сканируется путем еще большего наклона датчика и перемещения его в каудальном направлении.
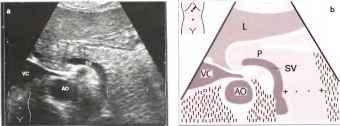
Рис.2. а, b Хвост поджелудочной железы визуализируется при косом положении датчика, направленного кверху и влево. Р - поджелудочная железа, АО - аорта, SV - селезеночная вена (курсоры указывают ширину хвоста поджелудочной железы), VC - полая вена.
· Методика сканирования адаптируется с учетом расположения частей органа: головка поджелудочной железы направлена книзу и вправо, хвост направлен кверху и влево.
· Для оценки области хвоста сканирование нередко приходится осуществлять сквозь селезенку.
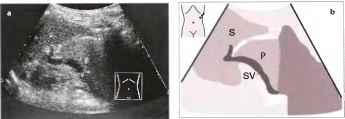
Рис. 3. а, b Снимок хвоста поджелудочной железы, выполненный через селезенку Р - поджелудочная железа, S - селезенка, SV - селезеночная вена.
· Здоровая поджелудочная железа имеет эластичную консистенцию и хорошую подвижность, в противоположность ситуации, наблюдающейся при хроническом панкреатите, когда при смещении какой-либо части железы весь орган приходит в движение.
Рекомендации по сканированию:
· Следует обращать внимание на болезненность при нажиме пальцем или датчиком.
· При неудовлетворительной визуализации поджелудочной железы полезными могут быть следующие приемы:
· Сканирование на вдохе с выпячиванием нижней части живота (при этом печеночное акустическое окно смещается вниз, а петли кишечники - латерально и вниз).
· Выпить 500 1000 мл воды или чая (через соломинку).
· У лиц атлетического или массивного телосложения исследование проводится на полном выдохе (желудок находится краниальнее поджелудочной железы).
Острый панкреатит в ранней фазе может не иметь никаких сонографических проявлений. На более поздних этапах обнаруживаются отек, вызывающий выраженное повышение эхогенности, увеличение толщины и нечеткость контуров поджелудочной железы. Несмотря на разнообразные этиологические причины, приводящие к развитию острого панкреатита (патология желчевыводящей системы, патология главного панкреатического протока (закупорка), алкоголизм, нарушение обмена веществ, дефицитное питание, травмы поджелудочной железы, расстройство кровоснабжения поджелудочной железы, неврогенные, аллергические, инфекционно-токсические и прочие факторы), патоморфологически прослеживаются несколько фаз развития заболевания — отек, геморрагический и жировой некрозы, нагноительные изменения.
Реальное значение сонографии заключается не в ранней диагностике острого панкреатита. С большим успехом это может быть сделано с помощью лабораторных исследований, компьютерной томографии, особенно учитывая сильно раздутые газом петли кишечника, что так часто встречается при воспалении поджелудочной железы и мешает ультразвуковому исследованию. Роль сонографии заключается в исключении других возможных заболеваний, таких как холецистит, холедохолитиаз и аневризма аорты. Кроме того, сонография может быть использована для наблюдения при панкреатите и обнаружения таких его осложнений, как воспалительная инфильтрация прилегающей двенадцатиперстной кишки или стенки желудка, тромбофлебит прилегающего участка селезеночной вены. Если при обычном сонографическом исследовании обнаружена нормальная селезенка, может оказаться необходимым дополнительное цветное доплеровское исследование селезеночной вены. Более того, некротические изменения в забрюшинном пространстве (реактивная и поздняя фазы острого панкреатита) и развитие псевдокист могут быть обнаружены на ранних стадиях их формирования, так что хирургическое вмешательство или, по показаниям, пункция под контролем УЗИ или КТ могут быть проведены без излишней задержки. Воспаление не всегда затрагивает всю поджелудочную железу, может встречаться сегментарный или «протоковый» панкреатит, ограниченный отдельным или расположенными вдоль дуоденальной поверхности железы сегментами. В этих случаях не всегда легко отличить панкреатит от очаговых объемных процессов, таких как рак.
При неосложненной форме острого панкреатита е фазе отека могут быть выявлены разнообразные изменения поджелудочной железы. Каждый из оцениваемых параметров имеет вариабельный спектр изменений, зависящий от интенсивности воспалительного процесса, его распространенности, длительности течения, индивидуальных особенностей пациента и предшествующего состояния органа. Форма железы обычно сохраняется, за исключением случаев локального (сегментарного) или очагового панкреатита, когда поражаются отдельные части (сегменты) или участки поджелудочной железы и происходит увеличение размера и изменение формы этой части железы, часто производящее впечатление объемного поражения.
|
Рис. 4. Эхографическая картина одного из вариантов острого панкреатита (диффузное поражение) в фазе отека железы. Косое сканирование. |
|
Рис. 5. Эхографическая картина одного из вариантов острого сегментарного панкреатита (псевдотуморозное поражение) с локализацией наибольших изменений (отек и локальное увеличение) в области головки и тела железы. Полипозиционное исследование. |
При более тяжелом варианте поражения поджелудочной железы отечная фаза переходит в некротическую, с развитием вначале геморрагических, а затем и жировых некрозов. Диагностика развития некротической фазы сложна не только клинически, но и эхографически. поскольку, с одной стороны, выраженные нарушения, развивающиеся со стороны органов ЖКТ. препятствуют получению качественного изображения поджелудочной железы, а с другой стороны, изменения эхографической картины с трудом улавливаются при ультразвуковом исследовании и становятся очевидными при тяжелых морфологических изменениях в паренхиме. Морфологическим субстратом некротической фазы является развитие тромбозов, мелких и крупных очагов геморрагического некроза (размерами от 2 мм до 40-50 мм) в ткани железы, брюшине и забрюшинной клетчатке, появление геморрагического выпота и формирование псевдокист, содержащих межтканевую жидкость, панкреатический сок, тканевой детрит.
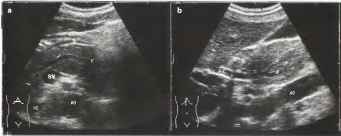
Рис.6. а, b Острый панкреатит. Поджелудочная железа (Р) утолщена и гипоэхогенна, проток поджелудочной железы (DP) расширен, а Снимок в поперечной плоскости верхнего отдела брюшной полости. Желудок (S) расположен между печенью (L) и поджелудочной железой. Стрелки: некроз перипанкреатической жировой клетчатки, b. На продольном снимке верхнего отдела брюшной полости определяется расширение протока поджелудочной железы (DP) в области головки поджелудочной железы (Р) и расширение желчного протока (BD). SV - селезеночная вена, АО - аорта, VC - полая вена, В - кишечник.
Иногда может наблюдаться секвестрация ткани железы. Далее развивается жировой некроз, захватывающий не только паренхиму железы, но и окружающие ткани. Как и в отечной фазе, во время некротической фазы распространенность процесса может иметь диффузный или локализованный характер. Области некроза часто имеют гипоэхогенную или анэхогенную структуру и нечеткие границы. Свободная жидкость в брюшной полости часто имеет вид анэхогенного ободка, окружающего поджелудочную железу, печень и особенно корень селезенки.
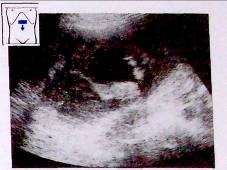
Рис.7. Острый панкреатит. Некроз.
Достаточно частым сопутствующим процессом является полисерозит, который эхографически выявляется в виде скопления жидкости в серозных полостях — брюшной и плевральной. Количество выпота может варьировать от нескольких миллилитров до литров. В брюшной полости выпот определяется как плащевидные эхонегативные мигрирующие участки различной толщины и конфигурации. Наиболее частые места выявления — в малом тазу, латеральных карманах брюшной полости, поддиафрагмальных областях справа и слева, в сальниковой сумке. Сальниковая сумка располагается сразу кпереди от поджелудочной железы, между последней и желудком. В этой области при острых панкреатитах часто может наблюдаться гипо- или анэхогенная полоска различной толщины (в зависимости от количества выпота), огибающая контур передней поверхности железы
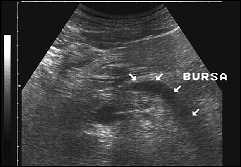
Рис. 8. Один из вариантов изображения умеренного количества жидкости в сальниковой сумке кпереди от поджелудочной железы при остром панкреатите. Косое сканирование.
В плевральной полости выпот обычно хорошо дифференцируется как эхонегативное пространство в проекции синуса, повторяющее его форму. Выявление его удобнее всего осуществлять при сканировании вдоль одного из межреберьев по средней аксиллярной пинии слева.
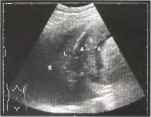
Рис.9. Панкреатит: плевральный выпот (Е), свободная жидкость вокруг легких (L), свободная жидкость (асцит, А) вокруг селезенки (S).
Осложнениями острого панкреатита могут быть разнообразные состояния, часть из которых может быть выявлена эхографически. К ним можно отнести:
— псевдокисты поджелудочной железы;
— сдавливание желчевыводящих путей с развитием билиарной гипертензии;
— перитонит (отграниченный и распространенный);
— абсцессы (сальниковой сумки, брюшной полости, забрюшинная флегмона);
— аррозивные кровотечения.
Псевдокисты. По истечению нескольких недель острый панкреатит может осложниться формированием псевдокист, которые, как правило, хорошо видны на экране.
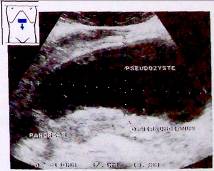
Рис. 10. Большая псевдокиста поджелудочной железы.
Сдавливание желчевыводящих путей с развитием билиарной гипертензии также является частым осложнением острого панкреатита, как в отечной, так и в некротической фазе. Необходимым условием для развития эхографической картины этого осложнения является наличие либо диффузного поражения поджелудочной железы, либо его локальной формы с локализацией в головке органа. Эхографическая картина билиарной гипертензии в целом не отличается от обычной. Дифференциально-диагностический ряд учитывает разнообразные механизмы развития синдрома механической желтухи (опухоли головки железы, рубцовые изменения в результате хронического рецидивирующего панкреатита, холедохолитиаз, опухоли желчных протоков, сдавливание увеличенными лимфоузлами и т.п.)
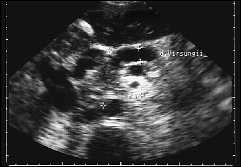
Рис. 11. Эхографическая картина острого панкреатита с преимущественным поражением головки, формированием небольших псевдокист и расширением протока, отчасти симулирующая цистаден о карциному. Косое сканирование.
Формирование массивного инфильтрата в зоне поджелудочной железы, при котором в воспалительный процесс вовлекается не только сама поджелудочная железа, но и процесс вовлекается не только сама поджелудочная железа, но и пара панкреатическая забрюшинная жировая клетчатка и окружающие органы (желудок, 12-перстная кишка и др.), часто предшествует абсцедированию.
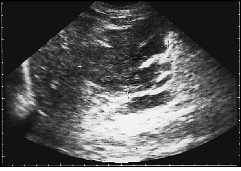
Рис. 12. Эхографическая картина одного из осложнений острого деструктивного панкреатита — гнойное расплавление инфильтрата поджелудочной железы. Продольное сканирование
Эхографическая картина таких инфильтратов весьма разнообразна и представляет собой некий нечетко очерченный конгломерат смешанной эхогенности, в котором иногда могут дифференцироваться отдельные органные структуры. Абсцессы (сальниковой сумки, брюшной полости, забрюшинная флегмона) являются тяжелыми осложнениями острого панкреатита, значительно ухудшающими состояние больного. Превращение асептического ферментативного воспалительного процесса, каким, по сути является острый панкреатит, в гнойный воспалительный процесс чаще всего происходит в результате попадания бактериальной инфекции различными путями — прямой (из кишечника), гематогенный и лимфогенный
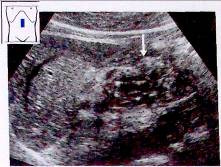
Рис.13. Абсцесс поджелудочной железы. Бактериальный абсцесс с гипоэхогенными включениями в ткани поджелудочной железы, структура ее неоднородна (v).
Рис. 14. Некроз при панкреатите, распространяющийся до Дугласова кармана: образование (М) различной степени эхогенности (от гипоэхогенного до анэхогенного) расположено позади мочевого пузыря (В)
Перитонит (отграниченный и распространенный) чаще сопутствует некротической фазе острого панкреатита. Отграниченный перитонит эхографически представляется как локализованное скопление жидкости в одном из отделов брюшной полости, распространенный перитонит — как наличие перемещающейся в различных отделах брюшной полости жидкости.
Рис. 15. Поддиафрагмальный бактериальный абсцесс.
В целом для сонографической картины при остром панкреатите характерно
· При отечном панкреатите проток поджелудочной железы не визуализируется, при закупорке протока камнем он расширяется либо акцентируется.
· Псевдокисты.
· Плевральный выпот.
· Этиологические факторы:
· желчные камни при желчном панкреатите;
· жировой гепатоз при алкогольном панкреатите.
Точность ультразвуковой диагностики: на ранней стадии заболевания точность предположительно невысока. Согласно сообщениям, точность КТ составляет 60 85%. УЗИ имеет особенно большое значение для последующего контроля течения заболевания.
Хронический панкреатит характеризуется неоднородным фиброзом, наличием кальцификатов и бугристым, нечетким контуром поджелудочной железы. Кроме того, может наблюдаться неравномерное или в виде четок расширение панкреатического протока. Панкреатит может сопровождаться увеличением лимфатических узлов вблизи поджелудочной железы, например, кпереди от воротной вены.
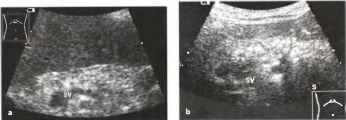
Рис.16. а, b Хронический панкреатит, а Фиброз поджелудочной железы у пациента с хроническим алкогольным панкреатитом. Контуры поджелудочной железы (курсоры) визуализируются плохо, определяется грубая эхогенная структура, b Указанные ранее изменения и кальцинаты с акустической тенью (S), затрудняющей визуализацию расположенных глубже сосудистых ориентиров. SV - селезеночная вена.
Эхогенность поджелудочной железы в фазе ремиссии в подавляющем большинстве случаев повышена, причем неравномерно в различных участках. При диффузном поражении неравномерность повышения эхогенности связана с неравномерностью поражения железы в разных участках. При локальных вариантах поражения обычно наблюдается более значительное и неравномерное повышение эхогенности, соответствующее участку наиболее выраженного поражения и замещения на жировую и соединительную ткани. Внутренняя структура железы в фазе ремиссии хронического панкреатита отличается разнообразием и напрямую зависит от степени выраженности, характера морфологических изменений паренхимы и длительности заболевания. Чаще всего встречается выраженная диффузная неоднородность структуры в виде хаотически чередующихся участков средней и повышенной эхогенности. представляющих собой отображение железистых фрагментов паренхимы и участков фиброза. Чем дольше существует заболевание и чем больше выражены процессы фиброзирования, тем более неоднородным и гиперэхогенным становится изображение поджелудочной железы, с присутствием крупных гиперэхогенных участков.
Рис.17. а, b Камни и кальцинаты протока поджелудочной железы, а Снимок в В-режиме: эхогенные участки поджелудочной железы (Р) с акустической тенью (S), затрудняющей визуализацию обычных ориентиров, b ЦДЭ: артефакты мерцания и конфетти, вызванные наличием сильно отражающих поверхностей в затененной области.
В ряде случаев в паренхиме железы выявляются мелкие гиперэхогенные очаги, часто дающие акустическую тень — кальцификаты паренхимы и микролиты протоков. В этом случае говорят о кальцинирующем или калькулезном панкреатите. Кальцификаты паренхимы чаще всего образуются в результате обызвествления очагов фиброза, а микролиты протоков — в результате образования слизистых пробок из густого секрета с последующим их обызвествлением.
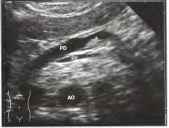
Рис.18. Белковая пробка (стрелка) в расширенном, но не закупоренном протоке поджелудочной железы (PD) на фоне хронического аутоиммунного панкреатита. SV - селезеночная вена, АО - аорта.
· Таким образом, для хронического панкреатита характерны ультразвуковые данные:
· Поджелудочная железа может иметь нормальные, уменьшенные и даже увеличенные размеры.
· Паренхима обычно несколько неоднородна, в ней определяются грубые интенсивные внутренние эхо-сигналы (фиброз, кальцинаты).
· Могут обнаруживаться гипо- и анэхогенные области, указывающие на образование псевдокист.
· Поверхность органа может иметь изменчивый, нечеткий вид.
· Может отмечаться неровность и некоторая дилатация протока поджелудочной железы, в нем могут определяться кальцинаты.
· Может отмечаться утолщение кишечной стенки петли двенадцатиперстной кишки.
· Железа фиброзирована, не поддается компрессии и смещается вместе с окружающими его тканями, в ней определяется артериальная пульсация.
Точность ультразвуковой диагностики хронического панкреатита.
Обнаружение расширения протока, кальцинатов и псевдокист при ультразвуковом исследовании, что возможно почти в 85% случаев, подтверждает диагноз. При неоднозначности ультразвуковых данных может быть проведена КТ, диагностическая точность которой выше.
Опухоли поджелудочной железы
Диагностика рака поджелудочной железы является одной из наиболее актуальных и сложных задач ультразвуковой диагностики при исследовании этого органа. Гистологически рак поджелудочной железы может быть представлен многочисленными вариантами, дифференцировать которые по данным эхографии практически не представляется возможным. Лишь иногда при наличии кистозных элементов можно подозревать муцин-секретирующую цистаденокарциному. При возникновении сомнений рекомендуется незамедлительная диагностическая лапаротомия.
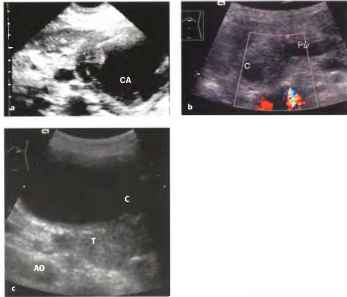
Рис. 19 а-с Кистозные новообразования. а Муцинозная кистозная опухоль (СА цистаденома), занимающая тело поджелудочной железы и область перехода тела в хвост. При УЗИ обнаруживаются солидные и кистозные компоненты (в связи с высоким риском малигнизации данный тип опухоли подлежит удалению без предварительной тонкоигольной аспирации) b Серозная кистозная опухоль (микрокистозная цистаденома): солидно-микрокистозное образование (С) с обструкцией протока поджелудочной железы (PD). с Карцинома протока с признаками кисты; солидное образование (Т) с кистозной трансформацией (С). АО - аорта.
Более приемлемой является клиническая классификация рака поджелудочной железы — по локализации: рак головки, тепа, хвоста и диффузная форма (с поражением всех отделов).
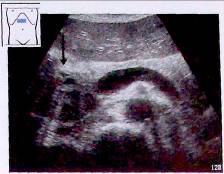
Рис.20. Рак головки поджелудочной железы (v).
Общими признаками поражения являются: непосредственные признаки — выявление при эхографии объемного образования (чаще солидного), имеющего неровные, бугристые контуры, в той или иной степени неоднородную структуру и чаще пониженную эхогенность;
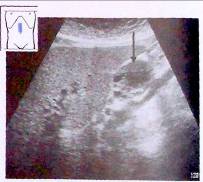
Рис.21. Рак поджелудочной железы (v)
вторичные признаки — деформация железы, изменение структуры и эхогенности. расширение протоков, сдавливание и прорастание окружающих органов, выявление метастазов .
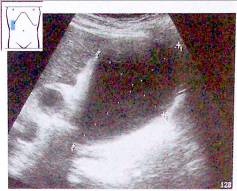
Рис. 22. Увеличение желчного пузыря при нарушении оттока желчи на фоне рака головки поджелудочной железы.
Расширение панкреатического протока наступает достаточно быстро при локализации опухоли в области головки, приводящей к сдавливанию его выводной части. Параллельно может происходить и сдавливание общего желчного протока с развитием характерных эхографических признаков билиарной гипертензии (расширение внепеченочных и внутрипеченочных желчных протоков, увеличение желчного пузыря — эхографический симптом Курвуазье). Такая же картина может возникнуть при диффузной форме поражения или, реже, при крупной опухоли тела. При раке поджелудочной железы, в отличие от острого панкреатита, изменения со стороны протоковой системы носят обычно необратимый характер.
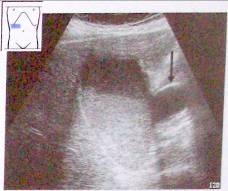
Рис. 23. Напряженный растянутый желчный пузырь с осадком. Рак головки поджелудочной железы. Виден также расширенный печеночно-желчный проток (v).
Выраженность как непосредственных, так и вторичных признаков зависит от стадии, размеров и локализации опухоли, а также в большой степени от общей эхографической картины поджелудочной железы и наличия каких-либо ее заболеваний.
Размеры поджелудочной железы обычно увеличиваются, часто пропорционально размерам опухоли. Увеличение поджелудочной железы в большей степени, нежели размеры опухолевого узла, бывает связано с наличием реактивного воспалительного процесса (панкреатита) вокруг опухоли. При диффузном опухолевом поражении происходит увеличение размеров всей железы с появлением бугристости контура на всем протяжении. Злокачественные объемные образования (злокачественная лимфома и карцинома): лимфомы обычно смещают и сдавливают сосуды, тогда как карциномы инфильтрируют их.
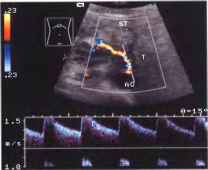
Рис.24. Неоперабельная карцинома поджелудочной железы (Т), инфильтрирующая чревный ствол. При ЦДЭ со спектральным анализом обнаруживаются неравномерный диаметр сосуда и увеличение скорости кровотока >240 см/с. ST - желудок, АО - аорта.
Новые признаки появляются при выявлении прорастания опухоли сосудов и близлежащих органов. Эхографически это проявляется в виде "смазывания” четкости границ и нарушения структуры прилегающих участков органов. Сосуды обычно включаются в структуру опухоли (как бы 'обволакиваются") с последующей их деформацией. Реакция лимфатической системы эхографически выявляется в виде метастазирования в региональные лимфатические узлы в виде единичных и множественных гипоэхогенных образований в типичных местах — области шейки и головки поджелудочной железы, парааортально и паракавально, вдоль печеночно-двенадцатиперстной связки. Применение методик цветовой и спектральной допплерографии в ряде случаев позволяет выявить наличие нормального и одновременно патологического характера кровотока. К признакам последнего относятся: различные формы кривых с усиленным диастолическим кровотоком; "усиленная венозная”, которая по характеру кривой напоминает венозный спектр, а по скорости — соответствует артериальному ; снижение индекса резистентности и т.п. Методики цветовой допплерографии при отсутствии существенных помех могут выявить признаки локальной хаотической гиперваскуляризации и деформации сосудистого рисунка.
Ультразвуковая диагностика доброкачественных опухолей поджелудочной железы
Доброкачественные опухоли поджелудочной железы представлены широким спектром гистологических вариантов, к которым относятся опухоли APUD-системы (апудомы):
- Гастринома (опухоль поджелудочной железы с синдромом Золлингера - Эллисона).
- Випома (опухоль поджелудочной железы с синдромом Вернера-Моррисона, крайне редкая): «панкреатическая холера».
- Инсуломы, и т.д.
Кроме того выделяют гемангиомы. невриномы. фибромы и нейрофибромы. липомы, аденомы и многие другие.
Большинство инсулинпродуцирующих опухолей (инсулиномы) обнаруживается только при эндосонографическом исследовании, интраоперационной бимануальной пальпации и интраоперационном УЗИ. Круговой датчик на конце эндоскопа устанавливается в желудке или за пилорическим отделом, в двенадцатиперстной кишке. Датчик окружен заполненным водой баллоном, обеспечивающим акустический контакт со стенкой желудка или двенадцатиперстной кишки. Поскольку для исследования нужна небольшая глубина проникновения, можно использовать высокую частоту (5—10—15 Мгц), при которой, достигается наилучшая разрешающая способность изображения. Подобный принцип используется в чреспищеводной эхокардиографии, что за счет высокой частоты датчика дает значительное улучшение качества изображения по сравнению с трансторакальной эхокардиографией.
К сожалению, практическая эффективность трансабдоминальной эхографии в диагностике данного вида заболеваний невысока. В первую очередь это связывается с небольшими размерами таких опухолей (обычно до 1-1,5 см в диаметре) и, в большинстве случаев, "неудобной" локализацией — в толще ткани хвоста поджелудочной железы. В целом, эхографическая картина доброкачественных опухолей имеет ряд общих признаков, свойственных практически любому солидному или солидно-кистозному объемному образованию любой локализации.
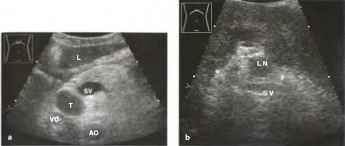
Рис. 25. Метастатическая нейроэндокринная опухоль головки поджелудочной железы (Т),АО - аорта, L- печень, SV - селезеночная вена, VC - полая вена
Это, прежде всего, выявление объемного образования, чаще неправильной округлой формы с относительно четким отграничением от паренхимы железы. Эхогенность образований может быть разнообразной — от гипоэхогенных (более частый вариант) до гиперэхогенных (что встречается реже). Многие не выявляемые при эхографии доброкачественные опухоли имеют эхогенность, сопоставимую с тканью железы, что делает их "невидимыми". Муцин-секретирующие аденомы бывают мало отличимы по эхоструктуре от кист поджелудочной железы. В любом случае не выявление при эхографии клинически подозреваемой доброкачественной опухоли, например, инсуломы или гастриномы. не должно отвергать клинический диагноз. В такой ситуации требуется проведение других исследований — ангиографии, сцинтиграфии. компьютерной томографии, магнитно-резонансной томографии и. наконец, при необходимости и наличии оборудования, интраоперационной эхографии. Дифференцировать выявленные образования необходимо, прежде всего, с раком поджелудочной железы и локальными формами острого панкреатита, иногда псевдокистами. Тактически важным является учет клинико-анамнестических и лабораторных данных, а также динамическое наблюдение с помощью эхографии, хотя в большинстве случаев решающее слово остается за пункционной биопсией или другими диагностическими методиками.

Рис. 26.Метастатическая карцинома (LN) поджелудочной железы (Р). АО - аорта, L- печень, SV - селезеночная вена, VC - полая вена
Метастатическое поражение поджелудочной железы является достаточно редким состоянием. Существенных отличий эхографической картины метастатического поражения поджелудочной железы от первичного поражения практически не отмечается. Дифференцировать эти два состояния по данным эхографии крайне сложно. Например, метастазы меланомы могут выглядеть как множественные полиморфные изои гипоэхогенные участки, инфильтрирующие ткань железы наподобие диффузной формы рака поджелудочной железы, а метастазы рака желудка могут практически не отличаться по эхографическим признакам от первичного узлового поражения.
Прочие заболевания панкреато-дуоденальной зоны
Фибролипоматоз. Чаще всего при обследовании встречаются однородное уплотнение паренхимы поджелудочной железы и фибролипоматоз на фоне ожирения. Такие изменения следует отличать от варианта нормы крупнозернистой структуры железы.
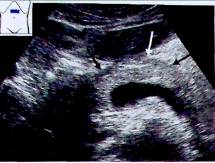
Рис. 27. Липоматоз поджелудочной железы (vvv). Здоровый человек.
Липоматоз поджелудочной железы, представляющий собой проявление нарушения жирового обмена при различных заболеваниях, эхографически отображается в виде неравномерного, часто фокусовидного, повышения эхогенности железы с некоторой неотчетливостью внутренней структуры (снижение или отсутствие характерной зернистости) и "смазанностью" контуров, которое при наличии выраженной парапанкреатической жировой клетчатки затрудняет дифференциацию железы от окружающих тканей.
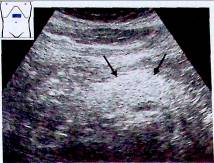
Рис.28. Липоматоз поджелудочной железы на фоне алкоголизма (vv). В анамнезе нет заболеваний поджелудочной железы.
Особенности эхографической картины поджелудочной железы при некоторых неопухолевых поражениях.
Достаточно часто при ультразвуковом исследовании можно выявить изменения эхографической картины поджелудочной железы, не соответствующие клинико-анамнестической картине первичного поражения этого органа. В этих случаях необходимо учитывать то обстоятельство, что многие заболевания других органов и систем могут приводить к поражению поджелудочной железы.
К таким состояниям можно отнести:
- заболевания желудка и кишечника
- печени и желчевыводящей системы
- токсические состояния при отравлениях промышленными, бытовыми и сельскохозяйственными веществами, а также медикаментами
- наследственные и приобретенные нарушения метаболизма
- некоторые инфекционные заболевания и т.п.
Сложность диагностики и дифференциальной диагностики этих поражений железы заключается в практически полном отсутствии специфичных признаков, поскольку патогенетически такой вариант поражения реализуется через развитие острого или хронического панкреатита с типичными эхографическими признаками, или развитие липодистрофических и склеротических процессов. Например, при сахарном диабете или длительно существующем в организме хроническом гнойно-воспалительном процессе возможно развитие амилоидоза внутренних органов, в том числе поджелудочной железы. Эхографическая картина при этом демонстрирует увеличение железы в размерах за счет всех ее отделов, повышение эхогенности и появление неоднородности структуры (в виде повышения зернистости изображения) и некоторую неотчетливость визуализации.
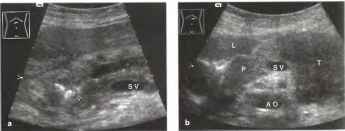
Рис.29. а, b Структуры, имитирующие карциному поджелудочной железы, а Гипоэхогенный отек головки поджелудочной железы, кальцинаты (курсоры), расширение и закупорка протока поджелудочной железы (карцинома на фоне хронического панкреатита?): острое обострение хронического панкреатита, b Гипоэхогенная опухоль тела и хвоста поджелудочной железы: высокозлокачественная неходжкинская лимфома. АО - аорта, L - печень, Р - поджелудочная железа, SV - селезеночная вена.
Язвенная болезнь желудка и двенадцатиперстной кишки может приводить к развитию реактивного или хронического панкреатита, а такое ее осложнение, как пенетрация (в ткань поджелудочной железы), часто имеет характерную эхографическую картину локального или очагового острого панкреатита в области пенетрации и нарушения внешнего контура железы, в том числе с неотчетливостью разграничения стенки желудка (или двенадцатиперстной кишки) и прилегающей поверхности железы. При успешном консервативном лечении пенетрации, эхографически могут регистрироваться динамические изменения картины с восстановлением эхоструктуры железы.
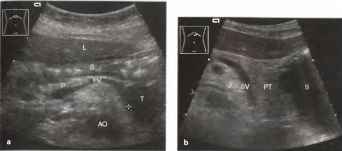
Рис. 30. а, b Структура, напоминающая опухоль хвоста поджелудочной железы (Т, курсоры), диагноз поставлен при КТ. а Первоначально УЗИ выявило гипоэхогенное образование. b Заполнение жидкостью и УЗИ в динамике: периодическое возвращение нормальной эхоструктуры хвоста поджелудочной железы (РТ) позволяет исключить опухоль и расценить находку как преходящее заполнение жидкостью угла двенадцатиперстной и тощей кишки. АО - аорта, L - печень, S - желудок, SV - селезеночная вена.
Кисты поджелудочной железы включают в себя как истинные кистозные образования, так и приобретенные ложные кисты (псевдокисты), которые имеют практически одинаковую эхографическую картину, отличающуюся только рядом параметров (таких, как размеры, внутреннее содержимое, динамические изменения и состояние, на фоне которого они выявляются) . По механизму возникновения кистозные структуры поджелудочной железы подразделяются на врожденные дизонтогенетические (сочетающиеся с поликистозом печени, почек и т.д.) , врожденные и приобретенные ретенционные (образующиеся при закупорке протоков при муковисцидозе, остром и хроническом панкреатитах, опухолях и т.д.), приобретенные травматические и воспалительные (псевдокисты при острых деструктивных панкреатитах, травмах поджелудочной железы).
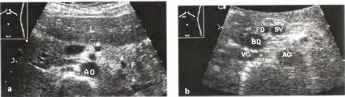
Рис.31. а, b Структуры, имитирующие псевдокисту или некроз, а Многочисленные срезы селезеночной артерии (стрелки), b Дилатация протока поджелудочной железы (PD) и общего желчного протока (BD) вторичны по отношению к небольшому препапиллярному раку протока поджелудочной железы. Р - поджелудочная железа, L - печень, АО - аорта, VC - полая вена, SV - селезеночная вена.
Не повторяясь в описании эхографической картины кист (которое можно уточнить в приведенных выше разделах), отметим, что подавляющее большинство выявляемых кист поджелудочной железы соответствует псевдокистам, образовавшимся в результате деструктивных воспалительных поражений железы. При частичном или полном разрыве железы наблюдается, соответственно, частичное или полное нарушение контура, формы и структуры с эхографическими признаками острого панкреатита, формированием посттравматической псевдокисты с неоднородным жидким содержимым, включающим панкреатический сок, тканевой детрит и кровь (в виде включений различного размера и эхогенности), эхографическими признаками внутреннего кровотечения и динамическими изменениями эхокартины. Чаще всего такие повреждения могут быть выявлены в области тела поджелудочной железы — кпереди от позвоночного столба, который является как бы "наковальней" при ударе.
Парапанкреатические лимфатические узлы
В зависимости от наклона плоскости сечения, сосуды верхней части живота могут быть видны на поперечном сечении как овоидные структуры и их надо отличать от патологических лимфатических узлов. Таким образом, знание нормальной анатомии сосудов является фундаментальным.
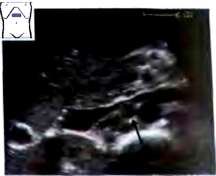
Рис.32. Лимфатический узел (^) между полой веной аортой.
Очень гипоэхогенные лимфатические узлы с низкой эхогенностью в зоне ворот и смещающиеся, но не прорастающие соседние вены, предполагают наличие опухоли лимфатической ткани, например, хронического лимфолейкоза. Патологические лимфатические узлы, показанные здесь, расположены непосредственно кпереди и правее разделения чревного ствола на общую печеночную и селезеночную артерии. В результате объемного процесса сглаживается характерная лапоподобная форма чревного ствола.
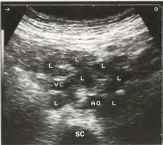
Рис. 33. Множественные мелкие парааортальные и брыжеечные лимфатические узлы (L) при болезни Ходжкина. VC - полая вена, АО - аорта, SC - позвоночник.
Изредка большие конгломераты лимфоузлов могут быть видны вокруг забрюшинных или мезентериальных сосудов и фактически «заковывают» их. В таких случаях обнаруженные лимфоузлы необходимо идентифицировать и измерять для оценки интенсивности их роста при последующих УЗИ.
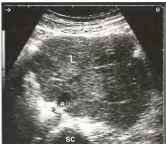
Рис. 34. Крупная солитарная парааортальная лимфома (L) у пациента со злокачественной неходжкинской лимфомой. АО - аорта, SC - позвоночник.
Если обнаружены внутрибрюшные или забрюшинные лимфоузлы, необходимо определить размеры печени и селезенки. Оба органа должны быть обследованы на наличие неоднородных инфильтратов. Диффузный лимфоматоз, поражающий паренхиму селезенки, не всегда дает сонографические изменения, и инфильтрация селезенки может казаться нормой или проявляться только диффузным увеличением. Необходимо обследовать паховую, подмышечную и шейную области в поисках лимфаденопатии другой локализации. Атоничные петли кишечника, заполненные жидкостью, изредка путают с лимфатическими узлами. Дивертикул кишечника может имитировать опухоль или увеличенный лимфатический узел. Провоцирование перистальтической активности атоничных петель кишечника путем приложения к датчику давления различной силы может внести ясность в дифференциальный диагноз.




